(1 / 5)
Một cậu bé 2 tuổi, có tiền bệnh thiếu máu hồng cầu hình liềm (Hb SS) và Hemophilia B, được đưa đến cấp cứu do rối loạn ý thức. Các triệu chứng hôn mê và giảm hoạt động bắt đầu khoảng 1 ngày trước khi nhập viện. Bệnh nhân cũng bắt đầu có triệu chứng buồn nôn và nôn vào ngày nhập viện. Trẻ không có sốt, chấn thương, thương tích và hay tiền sử dùng thuốc gần đây.
– Tiền sử: Trẻ có tiền sử bệnh di truyền HbSS, Hemophilia B, trước đây đã điều trị bằng yếu tố IX
– Tiền sử gia đình: Anh trai và ông ngoại mắc bệnh máu khó đông Hemophilia B.
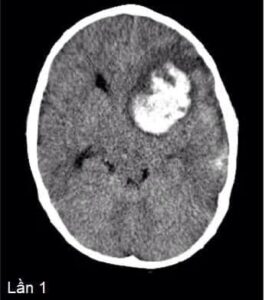
Chụp CT não đã được thực hiện sau khi thăm khám. Hình ảnh chụp cho thấy khối xuất huyết trong nhu mô vùng trán trái và thái dương trái. Bệnh nhân được đặt nội khí quản và chuyển đến PICU để được chăm sóc thêm.
???́? ??̣? ???? đ??̂̀? ???̣ ??́?? ??̛̣?:
Bệnh nhân được đặt nội khí quản và dùng thuốc an thần
Nhiệt độ 37.7 °C, Nhịp tim 191, nhịp thở 18, HA 90/61 mm Hg
Đầu bình thường và không có chấn thương; đồng tử 2 bên đều, kích thước 3 mm, phản xạ ánh sáng (+), mắt không vàng;
Tim nhịp đều, tiếng thổi tâm thu 2/6.
Hô hấp: Tiếng thở bình thường, phổi không có rale.
Bụng: Bụng mềm, không chướng; không có gan lách to
Các chi: Tay chân không tím tái hoặc phù nề. Mạch ngoại vi tốt. Refill 2-3 giây. Không có phát ban trên da.
Thần kinh: Điểm hôn mê Glasgow 7.
??́? ?????̣̂?
– CBC: Hemoglobin 8,5 g / L, hematocrit 25%, tiểu cầu 143,000; số lượng bạch cầu 16.800 với 92% bạch cầu hạt, 4% tế bào lympho.
– Điện giải đồ: Trong giới hạn bình thường
– Khí máu động mạch: pH: 7.39; pCO2: 35, pO2: 61, HCO3-: 21
– Đông máu: PT 13.6s , APTT 35s, INR 1, fibrinogen 540 mg/dL
???̂̉? đ??́? ??̀ ??̀?
???̂̉? đ??́?: ???̂́? ????̂́? ??̣̂? ??̣ ??̛̣ ???́? ???̛́ ???́? ?̛̉ ??̣̂?? ???̂? ?????????? ?.
Đ??̂̀? ???̣:
Đặt đường truyền tĩnh mạch trung tâm.
Truyền yếu tố IX 80 đơn vị / kg một lần, sau đó truyền 40 đơn vị / kg mỗi 12 giờ.
Truyền 1 đơn vị hồng cầu khối.
Theo dõi PT và APTT 12 giờ một lần.
Các bác sĩ phẫu thuật khuyến nghị điều chỉnh nồng độ yếu tố IX của bệnh nhân trước khi can thiệp phẫu thuật và điều trị giảm phù não. Áp lực nội sọ được kiểm soát bằng cách nâng cao đầu giường bệnh nhân 30°, và đặt đầu bệnh nhân nằm ở giữa. Bệnh nhân được giữ cho hạ thân nhiệt nhẹ; thở máy và thở oxy. An thần và giảm đau bằng truyền liên tục midazolam và fentanyl.
Chụp CT lặp lại được thực hiện vào ngày hôm sau; không có thay đổi đáng kể nào so với lần chụp trước đó. Chụp Doppler xuyên sọ đã được thực hiện để loại trừ bệnh lý mạch máu liên quan đến Hb SS. Kết quả Doppler trong giới hạn bình thường. Điều này khẳng định rằng xuất huyết tự phát là thứ phát sau bệnh ưa chảy máu chứ không phải do Hb SS.
– Vào ngày nhập viện thứ 2, bệnh nhân được phẫu thuật lấy máu tụ trong sọ vùng thái dương trán trái. Khoảng 40ml máu đã được hút ra.
– Vào ngày hậu phẫu thứ nhất, bệnh nhân bị tràn dịch màng phổi hai bên, xẹp phổi / viêm phổi thùy dưới hai bên. Với tiền sử Hb SS, hình ảnh phù hợp với hội chứng ngực cấp, bệnh nhân được thực hiện exchange transfusion.
– Vào ngày hậu phẫu thứ 2, bệnh nhân được rút nội khí quản, chuyển đến khoa điều trị trong tình trạng ổn định. Trẻ đã được điều trị viêm phổi bằng clindamycin và vancomycin trong 10 ngày. Khi ở trong bệnh viện, bệnh nhân được vật lý trị liệu. Trước khi xuất viện, bệnh nhân đã trở lại sinh hoạt và nói bình thường. Trẻ tục được điều trị dự phòng bằng yếu tố IX hai lần một tuần.
Để lại một phản hồi