
Nội dung chính
Bài viết Thông khí áp lực dương không xâm lấn cho trẻ bị hen cấp tính: phân tích tổng hợp các thử nghiệm ngẫu nhiên có đối chứng – tải pdf tại đây.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1.
Tóm tắt
Đặt vấn đề: Thông khí áp lực dương không xâm lấn (NPPV) có thể có hiệu quả ở trẻ bị hen cấp tính. Tuy nhiên, bằng chứng lâm sàng vẫn còn hạn chế. Mục tiêu của phân tích tổng hợp là đánh giá một cách có hệ thống tính hiệu quả và an toàn của NPPV trong điều trị trẻ bị hen cấp tính.
Phương pháp: Các thử nghiệm ngẫu nhiên có đối chứng có liên quan được lấy từ các nguồn điện tử, bao gồm cơ sở dữ liệu PubMed, Embase, Cochrane’s Library, Wanfang và CNKI. Ảnh hưởng của tính không đồng nhất tiềm ẩn đã được tính đến trước khi sử dụng mô hình hiệu ứng ngẫu nhiên để tổng hợp kết quả.
Kết quả: Tổng cộng có 10 RCT liên quan đến 558 trẻ bị hen cấp tính được đưa vào phân tích tổng hợp. So với điều trị thông thường đơn thuần, việc sử dụng thêm NPPV đã cải thiện đáng kể các thông số khí trong máu sớm như độ bão hòa oxy (chênh lệch trung bình [MD]: 4,28%, khoảng tin cậy 95% [CI]: 1,51 đến 7,04, p = 0,002; I2 = 80%), áp lực riêng phần của oxy (MD: 10,61 mmHg, khoảng tin cậy 95%: 6,06 đến 15,16, p < 0,001; I2 = 89%) và áp lực riêng phần của carbon dioxide (MD: -6,29 mmHg, khoảng tin cậy 95%: -9,81 đến -2,77, p < 0,001; I2 = 85%) trong máu động mạch. Hơn nữa, NPPV cũng liên quan đến việc giảm tần số hô hấp sớm (MD: -12,90, 95% CI: -22,21 đến -3,60, p = 0,007; I2 = 71%), cải thiện điểm triệu chứng (SMD: -1,85, 95% CI: -3,65 đến -0,07, p = 0,04; I2 = 92%) và rút ngắn thời gian nằm viện (MD: -1,82 ngày, CI 95%: -2,32 đến -1,31, p < 0,001; I2 = 0%). Không có tác dụng phụ nghiêm trọng nào liên quan đến NPPV được báo cáo.
Kết luận: NPPV ở trẻ bị hen cấp tính có liên quan đến cải thiện trao đổi khí, giảm tần số hô hấp, điểm triệu chứng thấp hơn và thời gian nằm viện ngắn hơn. Những kết quả này cho thấy NPPV có thể hiệu quả và an toàn như phương pháp điều trị thông thường đối với bệnh nhi bị hen cấp tính.
Giới thiệu
Là một bệnh mãn tính phổ biến ở trẻ em, các đợt hen suyễn trầm trọng hoặc các cơn cấp tính đã trở thành một trong những lý do phổ biến nhất khiến trẻ phải đến khoa cấp cứu hoặc nhập viện (1, 2). Mặc dù hen cấp tính nặng có thể phòng ngừa được nhưng nó là nguyên nhân hàng đầu gây tử vong ở bệnh nhi, đặc biệt ở bệnh nhân ở các quốc gia đang phát triển (3, 4). Cơn hen cấp tính đề cập đến các triệu chứng hô hấp tiến triển (thở khò khè, ho hoặc khó thở) và suy giảm chức năng phổi (3, 4). Về mặt sinh lý bệnh, cơn hen nặng được đặc trưng bởi co thắt phế quản, viêm đường hô hấp, tắc nghẽn chất nhầy và mất cân bằng giữa thông khí và tưới máu (5). Theo đó, liệu pháp thông thường cho bệnh hen nặng cấp tính bao gồm cải thiện nhanh chóng tình trạng tắc nghẽn đường thở và bổ sung oxy để điều chỉnh tình trạng thiếu oxy và ngăn ngừa tái phát (5). Bất chấp những nỗ lực này, một số trẻ bị hen nặng cấp tính vẫn tiếp tục có các triệu chứng khó thở và suy hô hấp có thể phát triển ở những bệnh nhân này (6). Đối với những trẻ này, thông khí áp lực dương không xâm lấn (noninvasive positive-pressure ventilation, NPPV) đã được đề xuất là một phương pháp điều trị hiệu quả bổ sung (7). Về mặt lý thuyết, việc sử dụng sớm NPPV ở trẻ có nguy cơ cao bị hen nặng cấp tính có thể làm giảm công thở và có thêm thời gian để điều trị bằng thuốc đạt được hiệu quả tối đa, từ đó giảm nguy cơ suy hô hấp và nhu cầu thở máy sau đó (8). Mặc dù các quan sát lâm sàng thực nghiệm ủng hộ việc sử dụng NPPV cho trẻ bị hen nặng cấp tính, vẫn còn thiếu bằng chứng dựa trên các thử nghiệm lâm sàng (9 – 11). Trong phân tích tổng hợp này, chúng tôi nhằm mục đích đánh giá một cách có hệ thống hiệu quả và độ an toàn của NPPV đối với trẻ bị hen cấp tính bằng cách tóm tắt kết quả của các thử nghiệm ngẫu nhiên có đối chứng (RcT).
Phương pháp
Trong quá trình thiết kế và thực hiện, nghiên cứu này tuân theo các nguyên tắc prisma (Các mục báo cáo ưu tiên dành cho đánh giá hệ thống và phân tích tổng hợp) (12, 13) và Sổ tay Cochrane (14).
Chiến lược tìm kiếm
Các chiến lược sau đây được sử dụng để tìm kiếm cơ sở dữ liệu PubMed, Embase, Thư viện Cochrane, Wanfang và Cơ sở hạ tầng tri thức quốc gia Trung Quốc (CNKI): (1) “không xâm lấn” HOẶC “không xâm lấn” HOẶC “áp lực tích cực” HOẶC “áp lực tích cực” HOẶC “hỗ trợ áp lực” HOẶC “hỗ trợ áp lực” HOẶC “đường thở dương” hoặc “đường thở dương” HOẶC “kiểm soát áp lực” HOẶC “kiểm soát áp lực” HOẶC “hai cấp độ” HOẶC “NPPV” HOẶC “NlPPV” HOẶC “CpAp ” HOẶC “BiPAP” HOẶC “thông khí” HOẶC “thông khí”; (2) “hen suyễn” HOẶC “thở khò khè” HOẶC “thở khò khè”; (3) “trẻ em” HOẶC “trẻ em” HOẶC “vị thành niên” HOẶC “nhi khoa” HOẶC “nhi khoa” HOẶC “trẻ sơ sinh” HOẶC “trẻ sơ sinh” HOẶC “sơ sinh” HOẶC “trẻ mới biết đi”; và (4) “ngẫu nhiên” HOẶC “ngẫu nhiên” HOẶC “ngẫu nhiên” HOẶC “ngẫu nhiên” HOẶC “giả dược”. Chỉ những nghiên cứu có sự tham gia của con người và được xuất bản dưới dạng bài báo dài trên một tạp chí được bình duyệt mới được xem xét. Ngoài việc tìm kiếm cơ sở dữ liệu cuối cùng, các tài liệu tham khảo đến các bài đánh giá có liên quan và các bài báo gốc cũng được điều tra. Lần tìm kiếm cơ sở dữ liệu gần đây nhất được thực hiện vào ngày 31 tháng 12 năm 2022.
Lựa chọn nghiên cứu
Nguyên tắc PICOS được tuân theo trong việc chỉ định các tiêu chí đưa vào phân tích tổng hợp.
- P (bệnh nhân): Trẻ em (<18 tuổi) được chẩn đoán xác định mắc bệnh hen cấp tính.
- I (can thiệp): Một nhóm điều trị NPPV dựa trên liệu pháp thông thường.
- C (đối chứng): Một nhóm đối chứng chỉ dùng liệu pháp thông thường.
- O (kết quả): Sự khác biệt giữa các nhóm về sự thay đổi của một hoặc nhiều kết quả sau: (1) những thay đổi cấp tính về các thông số phân tích khí máu (blood gas analysis, BGA) được đánh giá trong vòng bốn giờ sau khi điều trị NPPV, bao gồm độ bão hòa oxy (SaO2), áp lực riêng phần của oxy (PaO2) và áp lực riêng phần của carbon dioxide (PaCO2) trong máu động mạch; (2) những thay đổi cấp tính về nhịp hô hấp (RR) và/hoặc điểm số các triệu chứng lâm sàng của bệnh hen suyễn [chẳng hạn như Điểm hen suyễn lâm sàng (Clinical Asthma Score, CAS)] trong vòng bốn giờ sau khi điều trị NPPV; và (3) thời gian nằm viện (length of hospitalization, LOH).
- S (thiết kế nghiên cứu): RCT nhóm song song hoặc chéo được xuất bản dưới dạng bài báo đầy đủ bằng tiếng Trung hoặc tiếng Anh.
Các nghiên cứu không ngẫu nhiên, nghiên cứu thu nhận bệnh nhân người lớn, nghiên cứu với bệnh nhân nhi mắc các bệnh hô hấp khác ngoài hen cấp tính, nghiên cứu không có sự can thiệp của NPPV hoặc nghiên cứu không báo cáo kết quả liên quan đều bị loại trừ. Các nghiên cứu với ống thông mũi lưu lượng cao (high-flow nasal cannula, HFNC) cũng bị loại trừ vì HFNC không phải là một dạng NPPV. Sự khác biệt chính giữa HFNC và NPPV là so với HFNC, NPPV có thể tạo ra tốc độ dòng khí và áp lực đường thở dương cao hơn nhiều (15). Trong thực hành lâm sàng, HFNC được sử dụng như điểm trung gian giữa các thiết bị oxy lưu lượng thấp và NPPV (15). Nghiên cứu có cỡ mẫu lớn nhất được đưa vào phân tích tổng hợp cho các nghiên cứu có quần thể bệnh nhân trùng lặp.
Thu thập dữ liệu và đánh giá chất lượng
Hai tác giả làm việc độc lập về tìm kiếm cơ sở dữ liệu, thu thập dữ liệu và đánh giá chất lượng. Nếu có bất kỳ bất đồng nào, chúng sẽ được thảo luận với tác giả tương ứng. Chúng tôi đã thu thập thông tin về tác giả đầu tiên của từng nghiên cứu, năm xuất bản, quốc gia nghiên cứu, thiết kế nghiên cứu (mù hoặc nhãn mở), thông tin bệnh nhân (chẩn đoán, số lượng bệnh nhân và tuổi trung bình), bối cảnh lâm sàng, chi tiết về điều trị và kiểm soát NPPV, điều trị thời gian và kết quả. Công cụ Nguy cơ sai lệch Cochrane được sử dụng để đánh giá chất lượng của các RCT được đưa vào (14) bằng cách chỉ định các chuỗi ngẫu nhiên, che giấu sự phân bổ, làm mù người tham gia và nhân sự, làm mù người đánh giá kết quả, dữ liệu kết quả không đầy đủ và báo cáo kết quả có chọn lọc.
Phân tích thống kê
Sự khác biệt trung bình (MD) với khoảng tin cậy 95% thể hiện tác động của NPPV đối với các thông số BGA, RR và LOH (CI). Bởi vì các điểm số khác nhau đã được sử dụng, nên tác động của NPPV đối với điểm số triệu chứng lâm sàng được trình bày dưới dạng chênh lệch trung bình tiêu chuẩn hóa (SMD) và khoảng tin cậy 95%. Bài kiểm tra Q của Cochrane được sử dụng để đánh giá tính không đồng nhất (14). Thống kê I2 cũng đã được tính toán và I2 > 50% biểu thị tính không đồng nhất đáng kể (16). Mô hình hiệu ứng ngẫu nhiên đã được sử dụng khi tính toán các phân tích gộp vì nó xem xét tính không đồng nhất tiềm ẩn và mang lại kết quả tổng quát hơn (14). Để đánh giá xem mỗi nghiên cứu ảnh hưởng như thế nào đến kết quả tổng hợp, các phân tích tác động được thực hiện bằng cách loại bỏ từng nghiên cứu một khỏi phân tích tổng hợp (14). Kiểm tra trực quan các biểu đồ hình phễu và thử nghiệm bất đối xứng hồi quy của Egger được sử dụng để đánh giá độ lệch xuất bản (17). Theo hướng dẫn trong Cẩm nang của Cochrane, các nhóm can thiệp chung trong các nghiên cứu có nhiều so sánh được chia đều và đưa vào dưới dạng so sánh độc lập để tránh lỗi đơn vị phân tích (14). Sự khác biệt với p < 0,05 được coi là có ý nghĩa thống kê. Các gói phần mềm RevMan (Phiên bản 5.1; Cochrane, Oxford, Vương quốc Anh) và Stata (Phiên bản 12.0; Stata Corporation, College Station, TX) đã được sử dụng để tiến hành phân tích thống kê.
Kết quả
Tìm kiếm tài liệu
Sơ đồ tiến trình nghiên cứu được thể hiện trong Hình 1. Tóm lại, tìm kiếm cơ sở dữ liệu cho ra 1.133 bài báo và 961 bài trong số đó được tìm thấy sau khi loại bỏ các bản ghi trùng lặp. Sau đó, 935 bài báo bị loại dựa trên tiêu đề và phần tóm tắt, chủ yếu là do chúng không liên quan gì đến mục tiêu của phân tích tổng hợp. Tổng cộng 16 trong số 26 bài báo đã nhận được đánh giá toàn văn sau đó đã bị loại bỏ vì những lý do được trình bày trong Hình 1. Mười RCT (17-26) cuối cùng đã được xác định là đủ tiêu chuẩn để phân tích tổng hợp. (xin xem bản gốc)
Đặc điểm nghiên cứu và chất lượng dữ liệu
Bảng 1, 2 cung cấp bản tóm tắt các nghiên cứu được đưa vào. Nhìn chung, 10 RCT (18 – 27) liên quan đến 558 trẻ bị hen cấp tính được đưa vào phân tích tổng hợp. Những nghiên cứu này được thực hiện ở Hoa Kỳ và Trung Quốc và được xuất bản từ năm 2004 đến năm 2021. Về thiết kế nghiên cứu, tất cả các nghiên cứu được thu nhận đều là RCT nhóm song song ngoại trừ một RCT chéo (18). Hai nghiên cứu đã được thực hiện tại phòng chăm sóc đặc biệt dành cho trẻ em (PICU) (18, 22) và một ở khoa cấp cứu (25). Các nghiên cứu còn lại được thực hiện tại các khoa nhi (19 – 21, 23, 24, 26, 27). Cỡ mẫu của các nghiên cứu được đưa vào còn hạn chế, dao động từ 20 đến 94. Độ tuổi trung bình của trẻ em là từ 3,2 đến 8,6 tuổi và tỷ lệ nam giới là 51% đến 72%. Đối với các bệnh đi kèm, ba nghiên cứu đã loại trừ những bệnh nhân có con mắc các bệnh phổi khác, bệnh tim bẩm sinh hoặc suy tim (23, 25, 27). Các liệu pháp thông thường bao gồm thuốc chủ vận beta 2 dạng hít và corticosteroid tiêm tĩnh mạch, được cân bằng giữa nhóm can thiệp và nhóm đối chứng, như đã đề cập trong các nghiên cứu ban đầu. Bên cạnh liệu pháp thông thường, NPPV được áp dụng bổ sung ở những bệnh nhân thuộc nhóm can thiệp, trong khi những bệnh nhân thuộc nhóm đối chứng chỉ được điều trị thông thường (bao gồm cả bổ sung oxy). Đối với các mô hình NPPV, áp lực đường thở dương hai cấp độ (bi-level positive airway pressure, BiPAP) đã được sử dụng trong bảy nghiên cứu (18 – 20, 22 – 24, 26) và các mô hình khác như thông khí hỗ trợ áp lực (pressure support ventilation, PSV) và áp lực dương cuối thì thở ra (positive end-expiratory pressure, PEEP) và áp lực thở ra dương (positive expiratory pressure, PEP) đã được sử dụng trong các nghiên cứu khác (21, 25, 27). Theo định nghĩa, BiPAP cung cấp áp lực đường thở dương được cài đặt trong thì thở ra và áp lực cao hơn trong thì hít vào để hỗ trợ nỗ lực hít vào (28); PSV là một chế độ thở máy áp lực dương trong đó bệnh nhân kích hoạt từng nhịp thở, có thể được sử dụng với PEEP (29); PEEP đề cập đến áp lực dương sẽ duy trì trong đường thở vào cuối chu kỳ hô hấp (kết thúc thở ra) lớn hơn áp lực khí quyển ở bệnh nhân thở máy (30); PEP cung cấp áp lực ngược cho đường thở trong thì thở ra, điều này được kỳ vọng sẽ cải thiện tình trạng hô hấp trong cơn hen cấp tính bằng cách huy động các phế nang bị xẹp, đảo ngược tình trạng xẹp phổi và cải thiện sự mất cân bằng thông khí-tưới máu (25). Thời gian quan sát diễn ra trong PICU trong một nghiên cứu (18) và trong thời gian nằm viện ở những nghiên cứu khác (19 – 27). Sử dụng Công cụ nguy cơ sai lệch của Cochrane, Bảng 3 cung cấp phân tích chi tiết về các RCT được đưa vào. Một nghiên cứu được chọn là mù đôi (25), trong khi những nghiên cứu khác là nhãn mở (18 – 24, 26, 27). Ba nghiên cứu đã báo cáo chi tiết về việc tạo chuỗi ngẫu nhiên (19, 21, 27) và chi tiết về việc che giấu phân bổ không được báo cáo. Không có bằng chứng nào về dữ liệu kết quả không đầy đủ, báo cáo có chọn lọc hoặc các nguồn sai lệch khác được phát hiện đối với tất cả các RCT đưa vào.
Kết quả về hiệu quả: thay đổi cấp tính các thông số BGA
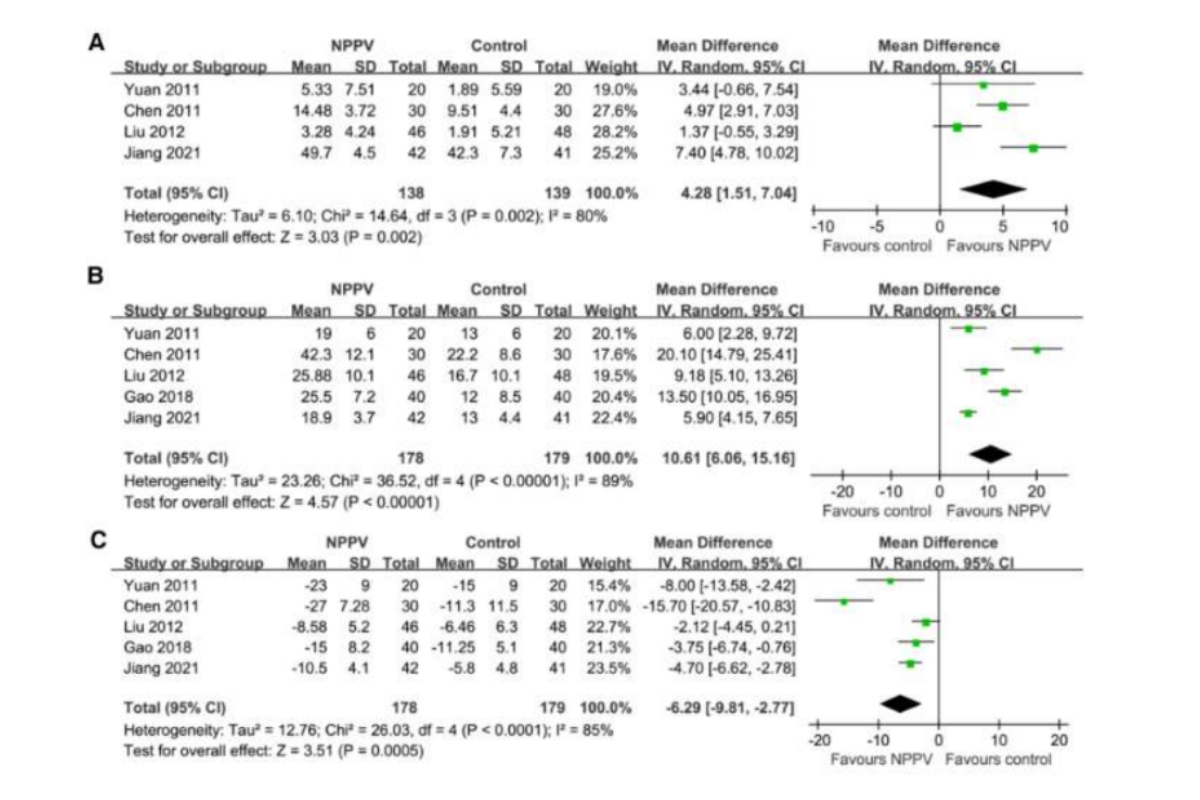
Tổng hợp kết quả của bốn nghiên cứu (19, 21, 23, 27) bao gồm 277 bệnh nhân cho thấy so với chỉ điều trị thông thường, việc sử dụng thêm NPPV đã cải thiện đáng kể SaƠ2 (MD: 4,28%, CI 95%: 1,51 đến 7,04, p = 0,002; I2 = 80%; Hình 2A) trong vòng bốn giờ sau khi bắt đầu trị liệu.
BẢNG 1. Đặc điểm của bệnh nhân được đưa vào.
| Study | Country | Design | Diagnosis | Setting | Patient number | Age (years) | Male {%) | Severity score | Comorbidities |
| Thin 2004 | USA | R, OL,
CO |
Children with increased work of breathing, wheezing, and dyspnea, and a CAS > 3 | PICU | 20 | Median: 4 | NR | CAS: 3-8 | NR |
| Yuan 2011 | China | R, OL | Children with acute severe
asthma |
Pediatric
ward |
40 | Mean:
7.9 ± 1.1 |
60 | NR | HF: 17.5% |
| Hc 2011 | China | FL OL | Children with acute severe asthma | Pediatric ward | 57 | Mean:
5.6 ± 1.9 |
56.1 | NR | NR |
| chen 2011 | China | R, OL | Children with acute severe
asthma |
Pediatric ward | Ể0 | Mean:
8.612-3 |
6U | NR | HF cxdudcd |
| Basnet 2012 | USA | R, OL | Children with acute severe asthma | PICU | 20 | Median: 4 | 55 | CAS: 3-8 | NR |
| Liu 2012 | China | IL OL | Children with acute severe asthma | Pediatric ward | 94 | Mean:
32 ± 1.1 |
62.8 | NR | Children with other pulmonary diseases, CHD, or HF excluded |
| Yang 2014 | China | R, OL | Children with acute severe asthma | Pediatric
ward |
52 | NR | NR | NR | NR |
| Navananda
2017 |
USA | R, DE | Children with acute asthma exacerbations | ED | 52 | Mean:
7.8 ± 4-2 |
712 | PAS: 7-12 | Children with other pulmonary diseases, CHD, or HF excluded |
| Gao 2018 | China | R, OL | Children with acute severe asthma | Pediatric ward | 80 | Mean:
5.7 ± 2.1 |
51.3 | NR | NR |
| liang 2021 | China | R-, OL | Children with acute severe asthma | Pediatric ward | 83 | Mean:
32 ± 1.5 |
53 | NR | Children with other pulmonary diseases, CHD, or HF excluded |
Ngoài ra, kết quả gộp của 5 nghiên cứu (19, 21, 23, 26, 27) bao gồm 357 bệnh nhân chỉ ra rằng NPPV cũng cải thiện PaO2 (MD: 10,61 mmHg, CI 95%: 6,06 đến 15,16, p < 0,001; I2 = 89%; Hình 2B) và PaCO2 (MD: -6,29 mmHg, 95% CI: -9,81 đến -2,77, p < 0,001; I2 = 85%; Hình 2C) so với nhóm chứng chỉ điều trị thông thường. Kết quả không bị ảnh hưởng bằng cách loại trừ một nghiên cứu tại một thời điểm khỏi phân tích.
Kết quả về hiệu quả: thay đổi cấp tính về RR và điểm triệu chứng
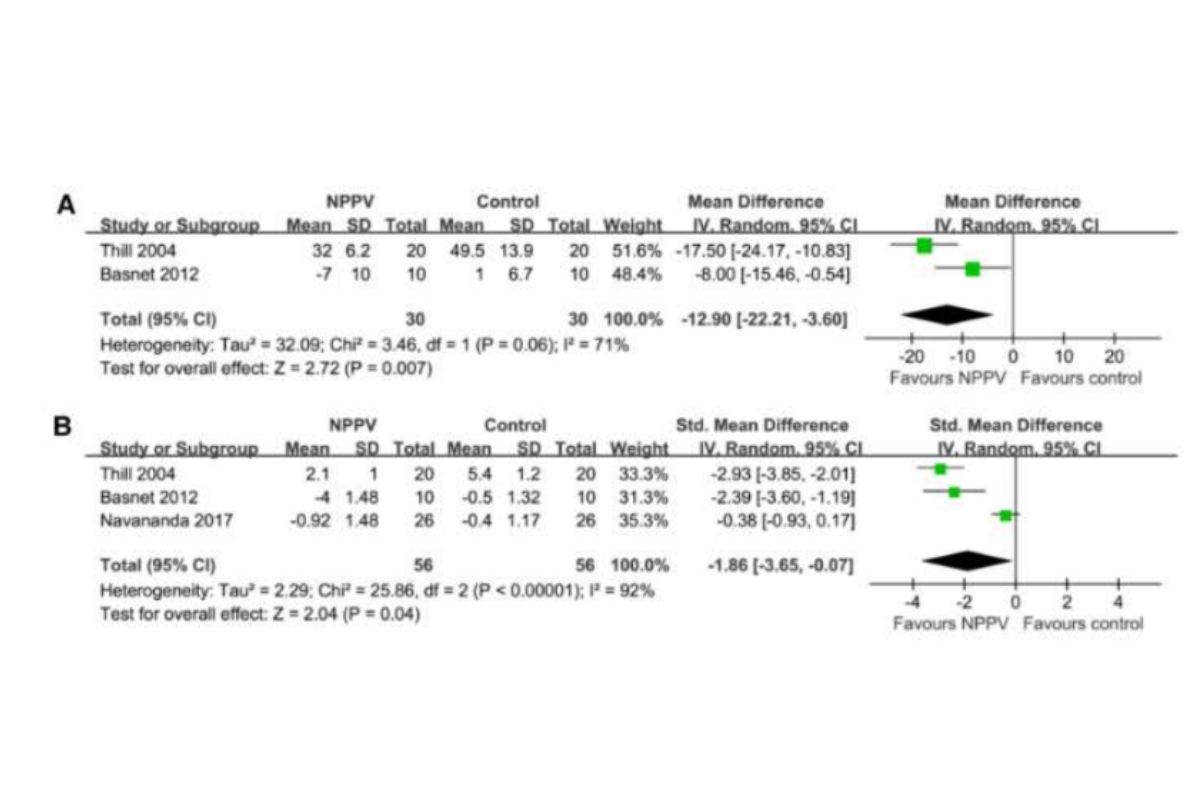
Kết quả tổng hợp của hai nghiên cứu (18, 22) bao gồm 60 bệnh nhân cho thấy NPPV cũng liên quan đến tần số hô hấp giảm sớm (MD: -12,90, CI 95%: -22,21 đến -3,60, p = 0,007; I2 = 71%; Hình 3A). Ngoài ra, ba nghiên cứu (18, 22, 25) đã báo cáo sự thay đổi về điểm số triệu chứng sau khi điều trị. Trong số đó, điểm hen lâm sàng (CAS) đã được báo cáo trong hai nghiên cứu (18, 22), đây là điểm mức độ nghiêm trọng dựa trên triệu chứng của bệnh hen cấp tính kết hợp ba lĩnh vực, chẳng hạn như tăng công thở, thở khò khè và khó thở (31). Trong một nghiên cứu khác (25), điểm hen phổi (PAS), là hệ thống tính điểm mức độ nghiêm trọng của bệnh hen suyễn ở trẻ em, bao gồm các thước đo về nhịp thở, độ bão hòa oxy, kết quả nghe phổi, co rút và các triệu chứng khó thở (32). Sau đó, tổng hợp kết quả của ba nghiên cứu (18, 22, 25) bao gồm 112 bệnh nhân đã chứng minh rằng NPPV có thể cải thiện đáng kể điểm triệu chứng (SMD: -1,85, CI 95%: -3,65 đến -0,07, p = 0,04; I2 = 92%; Hình 3B) trong vòng bốn giờ sau khi bắt đầu điều trị cho trẻ bị hen cấp tính so với nhóm chứng chỉ điều trị thông thường.
BẢNG 2. Đặc điểm của can thiệp và kết quả được báo cáo.
| Study | Background treatment | Intervention mode and ventilatory settings | Control | Observation duration | Outcomes reported |
| Thill 2004 | Inhaled beta 2-agonists (continuous nebulized albuterol. 10 mg/h), and intravenous corticosteroids (methylprednisolone, 1-2 mg/ is). | BĩPAP, S/T model, with a tight-fitting, nasal mask, with an IPAP of 10 cm H2O and an F.PAP of 5 cm H?o. with humidification, nebulized beta 2-agonists, and supplemental oxygen administered | High-flow oxygen supplementation | During lev stay | RR, and CAS |
| Yuan 2011 | Anti-bronchospasm (including inhaled beta 2- agonists and intravenous corticosteroids), expectorant, correction OÍ acid-base, watcr- electrolytc balance, and treatments for HF ĨÍ necessary | PSV + PEEP, SIMV model nasal mask. PSV:
10-20 cm H2O, PEEP: 3-5 cm H2O |
Nasal oxygen supplementation | During hospitalization | SaO2, PaO2,
PaCO2 |
| Hr 2011 | Inhaled beta 2-agonists and intravenous corticosteroids | BĩPAP, S/T model, with a tight-fitting nasal mask, with an IPAP of 5-10 cm H>o and an EPAP of 2-3 cm H2O | Nasal oxygen supplementation | During hospitalization | LOH |
| chen 2011 | Anti-bronchospasm (including inhaled beta 2- agonists and intravenous corticosteroids), expectorant, correction of acid-base, waterelectrolyte balance | BiPAP, S/T model, with a tight-fitting nasal mask, with an I PAP of 5-10 cm H2O and an EPAP of 3-5 cm H:o | Nasal oxygen supplementation | During hospitalization | SaO2, PaO2, PaCOz, and LOH |
| Basnet 2012 | Continuous nebulized albuterol (0.5 mg1 kg; maximum, 15 mg’kg), intravenous methylprednisolone 2 mg/kg/day (maximum, 80 mg/day). Magnesium sulfate and heliumoxygen (heliox) mixture added at the attending physician’s discretion | BiPAP, masks with gel seals, with an IPAP of 8 cm H2O and an EPAP of 5 cm H?o, humidification, albuterol, and supplemental oxygen administered | Oxygen supplementation | During hospitalization | RR, CAS, and
LOH |
| Liu 2012 | Inhaled beta 2-agonists and intravenous corticosteroids | B1PAP, S/T model, with a tight fitting nasal mask, with an IPAP of 5-10 cm H2O and an EPAP of 2-5 cm H2O | Oxygen supplementation | During hospitalization | SaO2, PaO2,
PaCO2 |
| Yang 2014 | Anti-bronchospasm (including inhaled beta 2- agon 1sts and intravenous corticosteroids), expectorant, correction OỂ’ acid-base, waterelectrolyte balance | BiPAP, S/T model, with a tight-fitting nasal mask, with an IPAP of 5-10 cm H>o and an EPAP of 2-3 cm H2O | Oxygen supplementation | During hospitalization | LOH |
| Navananda
2017 |
Combined nebulized ipratropium bromide 0.5 mg and albuterol (2.5 mg lor less than 20 kg, 5 mg for 20 kg or more) for a total of 3 doses, and systemic steroids (prednisone 2 mg/kg to a maximum of 60 mg or dexamethasone 0.6 mg/ kg to a maximum of 16 mg) | PEP, flow rate (start at 5 L/min), airway pressure (10-20 cm HiO), and number (4 cycles) and duration of cycles (12 breaths per cyde) | Oxygen supplementation | During hospitalization | PAS |
| Gao 2018 | Anti-bronchospasm (including inhaled beta 2- agonists and intravenous corticosteroids), expectorant, correction of acid-base, waterelectrolyte balance | BiPAP, S/T model, with a tight fitting nasal mask, with an IPAP of 12-15 cm H?o and an EPAP of 2-5 cm H2O | Oxygen supplementation | During hospitalization | PaO2, PaCOz |
| Jiang 2021 | Anti-bronchospasm (including inhaled beta 2- agonists and intravenous corticosteroids), expectorant, correction of acid-base, water electrolyte balance | PEEP, S/T model, with a tight-fitting nasal mask, with EPAP of 3-5 cm H2O | Oxygen supplemen tation | During hospitalization | SaO2, PaO2,
PaCO2 |
Kết quả hiệu quả: LOH
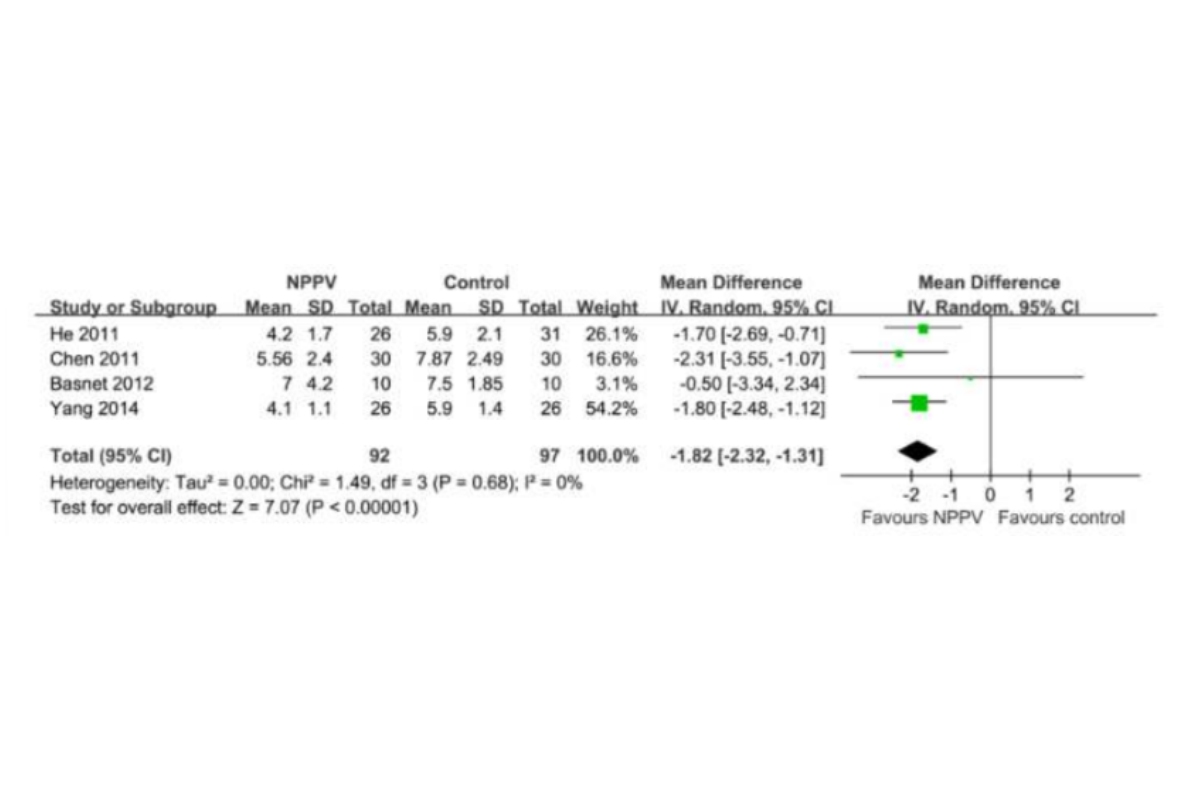
Bốn nghiên cứu bao gồm 189 bệnh nhân đã báo cáo kết quả của LOH (19, 20, 22, 24). Phân tích tổng hợp cho thấy LOH đã giảm đáng kể ở bệnh nhân nhi bị hen cấp tính được điều trị NPPV so với nhóm chứng chỉ điều trị thông thường (MD: -1,82 ngày, CI 95%: -2,32 đến -1,31, p < 0,001; I2 = 0%; Hình 4).
BẢNG 3. Nghiên cứu đánh giá chất lượng thông qua công cụ sai lệch rủi ro của Cochrane.
| Study | Random sequence generation | Allocation concealment | Blinding of participants | Blinding of outcome assessment | Incomplete outcome data addressed | Selective reporting | Other sources of bias |
| Thill 2004 | Unclear | Unclear | High risk | High risk | Low risk | Low risk | Low risk |
| Yuan 2011 | Low risk | Unclear | High risk | High risk | Low risk | Low risk | Low risk |
| He 2011 | Unclear | Unclear | High risk | High risk | Low risk | Low risk | Low risk |
| Chen 2011 | Low risk | Unclear | High risk | High risk | Low risk | Low risk | Low risk |
| Basnel 2012 | Unclear | Ltaclear | High risk | High risk | Low risk | Low risk | Low risk |
| Liu 2012 | Unclear | Unclear | High risk | High risk | Low risk | Low risk | Low risk |
| Navananda
2017 |
Unclear | Unclear | Low risk | Low risk | Low risk | Low risk | Low risk |
| Gao 2018 | Unclear | Unclear | High risk | High risk | Low risk | Low risk | Low risk |
| hang 2021 | Low risk | Unclear | High nsk | High risk | Low risk | Low risk | Low risk |
Kết quả về tính an toàn: tỷ lệ xảy ra các tác dụng phụ
Trong cả hai nghiên cứu được đưa vào, không có tác dụng phụ nghiêm trọng nào liên quan đến NPPV được báo cáo.
Sai lệch xuất bản
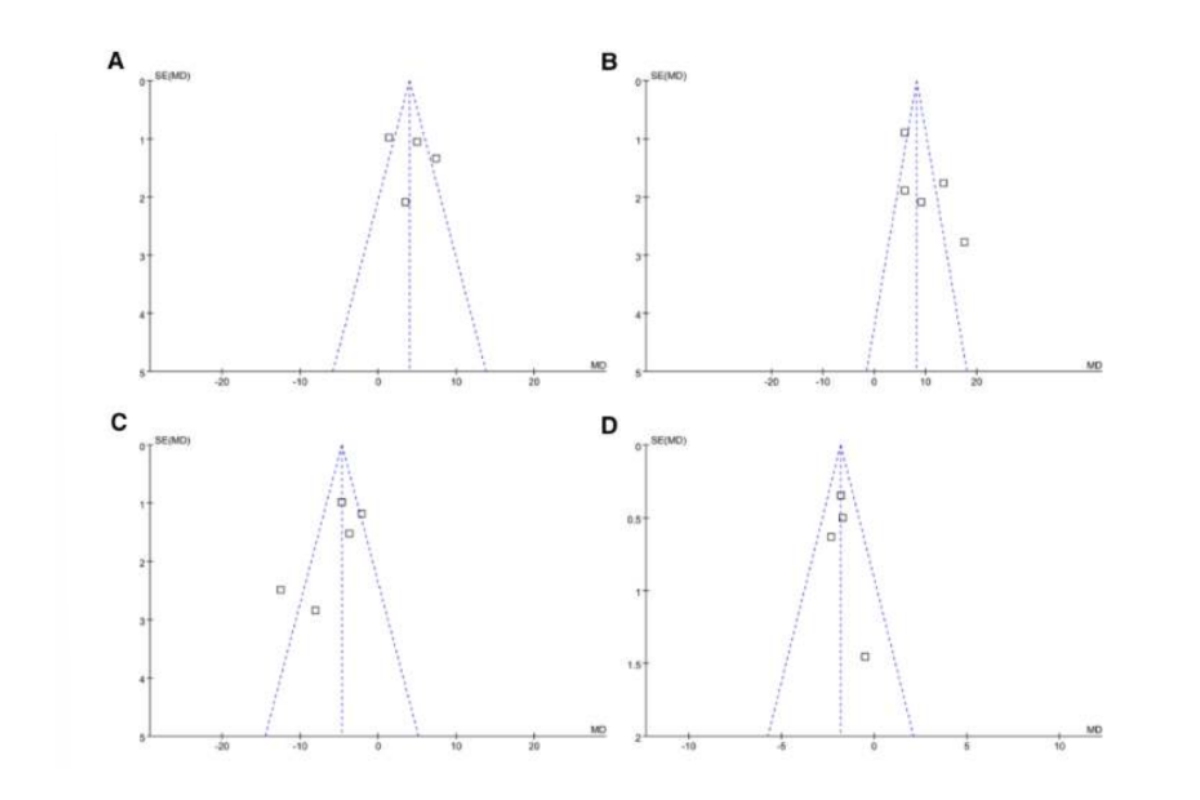
Sơ đồ phễu cho các phân tích tổng hợp so sánh tác động của NPPV trên SaO2, PaO2, PaCO2 và LOH được hiển thị trong Hình 5A-D. Tính đối xứng của các ô này cho thấy nguy cơ sai lệch xuất bản thấp. Các thử nghiệm hồi quy của Egger đã không được thực hiện do số lượng nghiên cứu được đưa vào còn hạn chế (bốn hoặc năm nghiên cứu cho mỗi kết quả). Chỉ có hai hoặc ba nghiên cứu được đưa vào, gây khó khăn cho việc ước tính độ lệch xuất bản làm cơ sở cho các kết quả khác.
Thảo luận
Trong phân tích tổng hợp này, chúng tôi đã thu thập tất cả các RCT có sẵn để đánh giá hiệu quả và độ an toàn của NPPV đối với trẻ bị hen cấp tính. Kết quả cho thấy NPPV dựa trên liệu pháp thông thường có thể cải thiện đáng kể quá trình trao đổi khí trong vòng bốn giờ sau khi bắt đầu điều trị, bằng chứng là SaO2 được cải thiện, PaO2 tăng và giảm PaCO2 so với chỉ điều trị thông thường. Hơn nữa, điểm RR và triệu chứng hen suyễn cũng được cải thiện rõ rệt trong vòng bốn giờ sau khi bắt đầu NPPV. LOH cũng giảm đáng kể ở những trẻ nhận được NPPV. Không có tác dụng phụ nghiêm trọng nào liên quan đến NPPV được báo cáo. Những phát hiện này cho thấy NPPV có thể là một chiến lược điều trị hiệu quả và an toàn bên cạnh phương pháp điều trị thông thường cho bệnh nhi bị hen cấp tính.
Theo hiểu biết tốt nhất của chúng tôi, chưa có nhiều phân tích tổng hợp kiểm tra chức năng của NPPV ở trẻ bị hen cấp tính. Trong phân tích tổng hợp này, chúng tôi đã truy xuất các RCT có liên quan từ năm cơ sở dữ liệu điện tử phổ biến ở Anh và Trung Quốc và tóm tắt bằng chứng hiện tại về hiệu quả và độ an toàn của NPPV đối với trẻ bị hen cấp tính. Do những khác biệt tiềm ẩn về tình trạng bệnh và khả năng điều trị ở trẻ em và người lớn bị hen cấp tính (4, 33), chúng tôi đã lựa chọn cẩn thận các nghiên cứu chỉ bao gồm các bệnh nhân nhi. Ngoài ra, chỉ có RCT được đưa vào, có khả năng giảm thiểu ảnh hưởng của các bệnh nhân gây nhiễu hoặc đặc điểm nghiên cứu. Hơn nữa, nhiều kết quả đã được nghiên cứu, chẳng hạn như những thay đổi cấp tính của các thông số BGA phản ánh sự trao đổi khí, những thay đổi cấp tính của RR và điểm hen suyễn có triệu chứng lâm sàng, và LOH tổng thể, tất cả đều cho thấy vai trò thuận lợi của NPPV. Cuối cùng, phân tích ảnh hưởng đã được thực hiện và các kết quả nhất quán cho thấy tính chắc chắn của phát hiện này, điều này không được đóng góp chủ yếu bởi một trong các nghiên cứu được đưa vào.
Lợi ích tiềm tàng của NPPV đối với trẻ bị hen cấp tính có thể là do nhiều yếu tố. Như đã đề cập trước đây, sử dụng NPPV sớm hơn ở trẻ có nguy cơ cao bị hen nặng cấp tính có thể làm giảm công thở của chúng và có thể có thêm thời gian để điều trị bằng thuốc đạt hiệu quả tối đa (34). Điều này có thể được phản ánh qua các thông số BGA được cải thiện rõ rệt, RR giảm và điểm số triệu chứng thay đổi thuận lợi sau NPPV ở trẻ bị hen cấp tính trong phân tích tổng hợp này. Trong các nghiên cứu hồi cứu quy mô lớn gần đây liên quan đến cả bệnh nhi và người lớn bị cơn hen cấp tính trầm trọng, việc sử dụng thông khí không xâm lấn có liên quan đến việc giảm khả năng phải thở máy xâm lấn và tỷ lệ tử vong trong bệnh viện thấp hơn, cho thấy rằng NPPV có thể có hiệu quả trong cải thiện kết quả lâm sàng (7). Một cuộc khảo sát gần đây với cơ sở dữ liệu của Hệ thống Nhi khoa Ảo cho thấy rằng từ năm 2009 đến năm 2019, việc sử dụng đặt nội khí quản đã giảm một nửa ở bệnh hen suyễn ở trẻ em, trong khi việc sử dụng thông khí không xâm lấn đã tăng hơn gấp đôi (35), điều này cũng có thể phản ánh hiệu quả và khả năng dung nạp của NPPV trong thực hành lâm sàng trong thế giới thực. Điều thú vị là, đối với bệnh nhân nhi ngoại trú mắc bệnh hen suyễn, NPPV đã được chứng minh là làm giảm viêm phổi và co thắt phế quản do tập thể dục, đồng thời tăng khả năng kiểm soát hen suyễn và độ bền khi tập thể dục (36, 37). Để đánh giá lợi ích lâu dài của NPPV ở trẻ em mắc bệnh hen suyễn, cần phải có RCT quy mô lớn.
Trong thực hành lâm sàng trong thế giới thực, việc xác định thời điểm bắt đầu NPPV và mô hình NPPV (BiPAP, PEP hoặc PEEP) nào để sử dụng ở trẻ nhỏ bị rối loạn hô hấp, bao gồm cả hen cấp tính, có thể phức tạp. Vì không thể đưa ra khuyến nghị dựa trên bằng chứng nào về tính ưu việt của một mô hình NPPV so với mô hình khác trong việc xác định cài đặt điều trị ban đầu cho NPPV, nên nhóm y tế sẽ xem xét các quy trình của bệnh viện, sự sẵn có của các nhân viên thích hợp như bác sĩ trị liệu hô hấp và y tá, cũng như mức độ giám sát mong muốn. Quan trọng hơn, việc lựa chọn và điều chỉnh phụ thuộc vào phản ứng và khả năng dung nạp đối với cài đặt NPPV ban đầu, được xác định chung bởi các nhóm trị liệu hô hấp, điều dưỡng và y tế. Nhìn chung, kết quả phân tích tổng hợp ủng hộ việc sử dụng NPPV ở bệnh nhân nhi bị hen cấp tính. Cần nhiều nghiên cứu và quan sát hơn để xác định mô hình và thông số tối ưu của NPPV trong tình huống lâm sàng này.
Mặt khác, bên cạnh NPPV, các chiến lược thông khí không xâm lấn khác cũng cho thấy hiệu quả và độ an toàn đáp ứng được cho trẻ bị hen cấp tính, chẳng hạn như HFNC (38). Các cơ chế của HFNC liên quan đến việc cung cấp tốc độ lưu lượng cao vượt quá lưu lượng nhu cầu hít vào, cung cấp áp lực căng cuối tối thiểu, tạo áp lực mũi họng và giảm sức cản đường thở (38). Một nghiên cứu thí điểm cho thấy HFNC tỏ ra vượt trội hơn so với liệu pháp oxy thông thường trong việc giảm suy hô hấp trong vòng 2 giờ đầu điều trị ở trẻ em bị cơn hen nặng từ trung bình đến nặng không đáp ứng với điều trị đầu tiên (39). Một nghiên cứu khác ở trẻ em bị viêm tiểu phế quản cho thấy FNC có thể là một lựa chọn thay thế hiệu quả và dễ chịu cho NPPV, cho thấy hiệu quả tương tự trong việc cải thiện nhịp hô hấp, PaCO2 và điểm số triệu chứng (40). HFNC có thể làm tăng đáng kể PaO2 và RR so với liệu pháp thông thường, khiến nó trở thành một lựa chọn đầy hứa hẹn cho những bệnh nhân hen phế quản nặng có biến chứng suy hô hấp (41). Điều thú vị là, một phân tích hồi cứu khác trên 42 trẻ mắc bệnh hen cấp tính nặng cho thấy HFNC có mức hỗ trợ hô hấp thấp hơn NPPV, điều này có khả năng trì hoãn việc bắt đầu NPPV ở những bệnh nhân này (42). Nói chung, HFNC có hiệu quả và dung nạp tốt ở bệnh nhân nhi bị hen cấp tính, đã được áp dụng tốt trong thực hành lâm sàng trong thế giới thực như một điểm trung gian giữa các thiết bị oxy lưu lượng thấp và NPPV (43). Cần có những nghiên cứu sâu hơn để xác định chiến lược và phác đồ tối ưu cho thông khí không xâm lấn ở bệnh nhi bị hen cấp tính.
Nghiên cứu này cũng có những hạn chế. Thứ nhất, mặc dù chúng tôi nhắm đến việc tổng hợp các RCT hiện có, nhưng tổng số nghiên cứu và cỡ mẫu cho từng kết quả phân tích tổng hợp vẫn còn nhỏ. Các kết quả cần được xác nhận bằng RCT quy mô lớn. Hơn nữa, tính không đồng nhất có ý nghĩa quan trọng trong số các nghiên cứu được đưa vào, điều này có thể được giải thích bằng sự khác biệt về đặc điểm của bệnh nhân, liệu pháp đồng thời, mức độ nghiêm trọng của bệnh cũng như các cơ chế và cài đặt của NPPV. Tuy nhiên, chúng tôi không thể xác định nguồn gốc của sự không đồng nhất vì có rất ít nghiên cứu. Các nghiên cứu được đảm bảo trong tương lai để xác định xem lợi ích của NPPV có nhất quán trong các nghiên cứu với các chế độ và cài đặt thông khí khác nhau hay không. Hơn nữa, các nghiên cứu lâm sàng trong tương lai nên điều tra tác động của NPPV đối với kết quả lâm sàng của bệnh nhân nhi bị hen cấp tính. Cuối cùng, sẽ cần nghiên cứu sâu hơn để xác định mô hình NPPV tốt nhất để điều trị trẻ em bị hen suyễn cấp tính.
Tóm lại, kết quả phân tích tổng hợp chỉ ra rằng việc sử dụng sớm NPPV ở bệnh nhân nhi bị hen cấp tính có thể cải thiện sâu sắc các thông số BGA về trao đổi khí và các triệu chứng hen suyễn, đồng thời rút ngắn LOH tổng thể mà không có bất kỳ tác dụng phụ nghiêm trọng nào liên quan đến điều trị. Những phát hiện này ủng hộ việc sử dụng NPPV như một phương pháp điều trị bổ trợ cho các liệu pháp thông thường dành cho trẻ em bị cơn hen cấp tính trầm trọng.
Để lại một phản hồi